Doenças infecciosas e parasitárias: meningite virais e bacterianas
Conteúdo em formato de pergunta e resposta do curso Revisamed, trata de todos os aspectos das doenças infecciosas e parasitárias, como menigintes virais e bacterianas. Sintomas, diagnóstico, tratamento entre outras informações para o aluno de Medicina que está se preparando para a prova de Residência Médica ou mesmo deseja se aprofundar no assunto.
No final do conteúdo teórico, você terá acesso à uma aula-resumo sobre o tema Doenças infecciosas e parasitárias: meningite virais e bacterianas entre outras.
Confira!
1- Quais são os mecanismos de proteção do sistema nervoso central e como se dá a infecção meníngea?
A barreira hematoencefálica e as meninges são as principais vias de proteção do snc. A barreira hematoencefálica é um aglomerado de células que regula o fluxo celular, iônico e proteico, e, consequentemente, controla o fluxo de agentes patógenos entre o sistema sanguíneo e o parênquima encefálico.
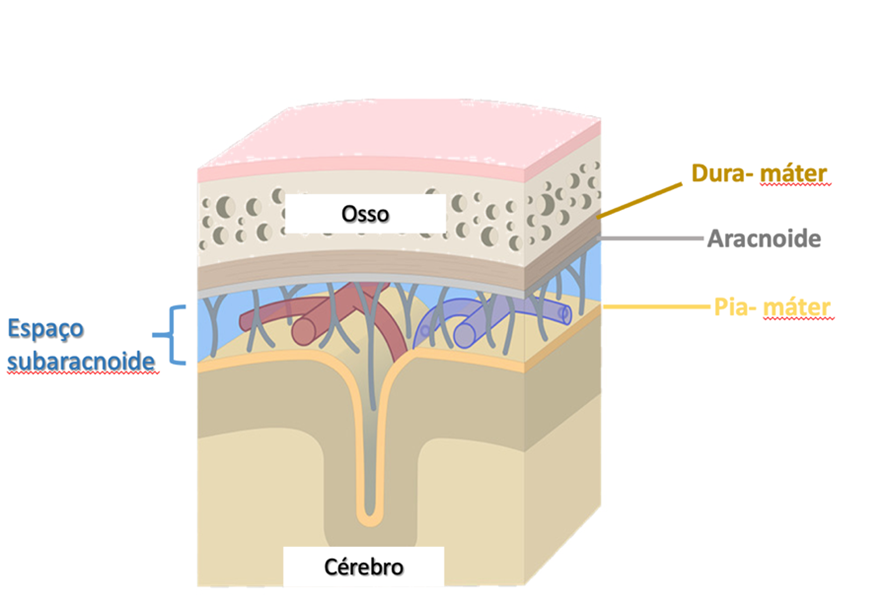
As meninges são três membranas estruturadas da seguinte forma:
A) pia máter: membrana mais delicada e mais interna, recobre todo a superfície do encéfalo, tronco e medula.
B) aracnoide: camada média, também delicada que, em conjunto com a pia máter, recebe o nome de leptomeninge (“meninge delicada”).
C) dura máter: camada mais externa, dividida em duas camadas, sendo a mais superficial denominada periósteo da calota craniana. Suas deflexões formam os seios venosos. É chamada paquimeninge (“meninge rígida”).
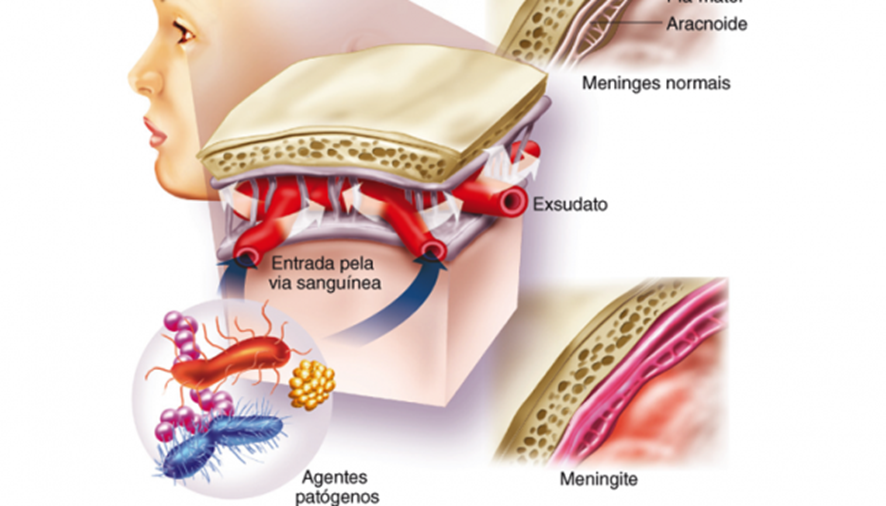
A infecção meníngea ocorre quando há um desequilíbrio entre os fatores de proteção e os agentes patógenos, sendo considerados fatores de risco: imunossupressão, traumatismo cranioencefálico(tce), contato íntimo com indivíduos contaminados e infecção de sítios próximos ao snc ( como nos casos de otites e rinossinusites). A baixa concentração de fatores imunes, como complementos e neutrófilos, no snc permite que os germes se multipliquem, ocasionando ativação da cascata inflamatória, com consequente dano tecidual.
2 – Por que o líquor deve ser considerado o maior aliado diante da suspeita de infecção do SNC?
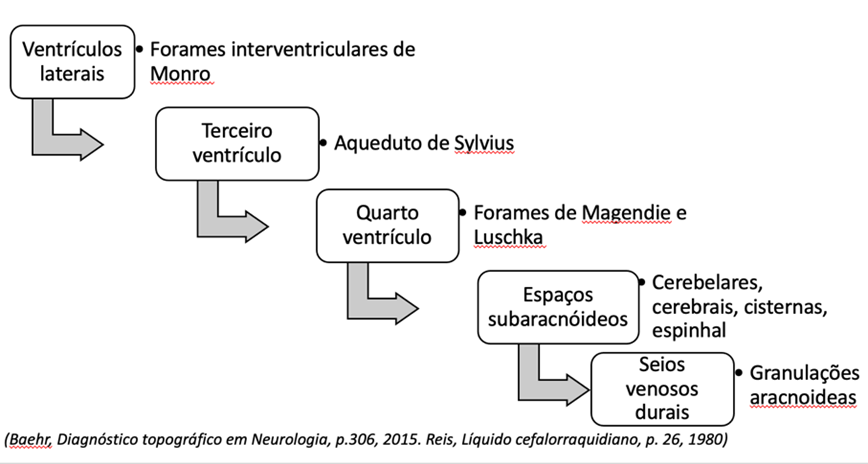
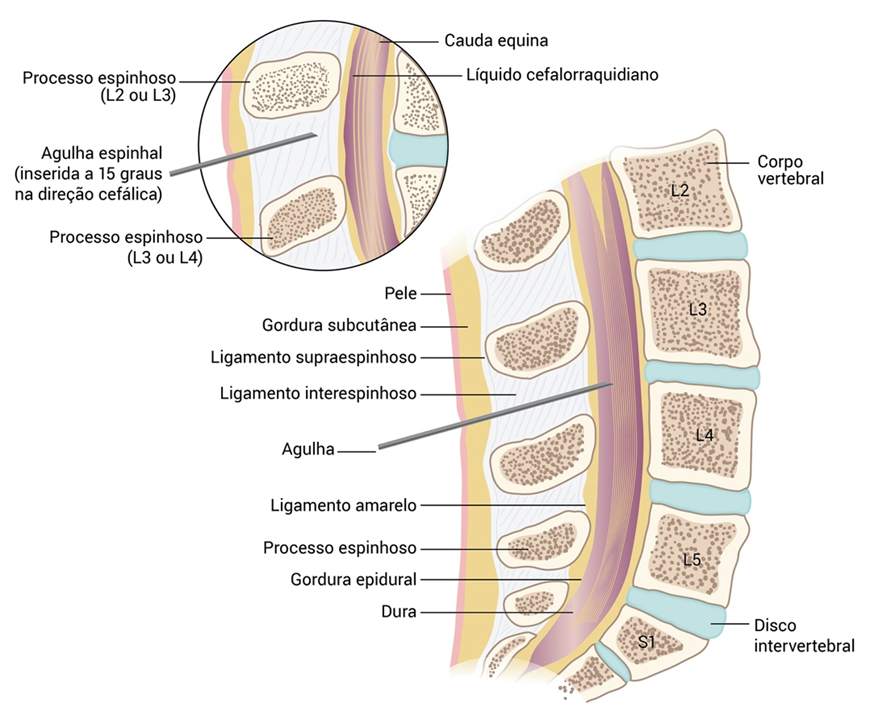
O líquor circula pelos ventrículos após sua produção no plexo coroide, atingindo, a partir do quarto ventrículo, sua circulação externa no espaço suba- racnoide. Este é o espaço compreendido entre a pia mater e a aracnoide, composto por trabéculas de tecido conjuntivo (com aspecto de teia de aranha, daí o nome da membrana), vasos e artérias. A aquisição do líquor pode ser realizada através de procedimento relativamente simples, chamado punção liquórica, no qual se acessam cisternas, que são dilatações do espaço subaracnoide.
O local mais usual na prática é a cisterna lombar, com aquisição a partir do acesso ao espaço subaracnoide, ao nível das vértebras l3-l4. A análise permite rápida avaliação do perfil liquórico, sendo possível direcionar a tomada de decisão terapêutica.
3- Cite quais as contraindicações para a realização da punção lombar:
• Infecção cutânea no local da punção;
• Instabilidade hemodinâmica;
• Plaquetas menores que 20.000;
• Rni > 1,5;
• Uso de anticoagulantes;
• Hidrocefalia obstrutiva;
• Desvio de linha média;
• Estenose ou compressão medular acima do nível da punção;
• Anormalidades no desenvolvimento espinhal ou craniano;
• Agitação psicomotora;
• Fase aguda de tce.
4- Quais são as complicações mais comuns após a realização da punção lombar?
• Dor no local da punção (15%);
• Irritação de raiz nervosa (11%);
• Cefaleia postural (7%) ;
• Herniação(3-7% se o paciente possuir abscesso ou outra lesão com efeito expansivo);
• Meningite bacteriana (< 0,1%).
5- Qual o conceito global de normalidade do líquor e quais são as principais síndromes liquóricas e suas alterações mais marcantes?
O conceito global de normalidade do líquor envolve avaliação dos aspectos macroscópicos e bioquímicos. Na tabela abaixo podemos avaliar as características solicitadas na descrição do enunciado:
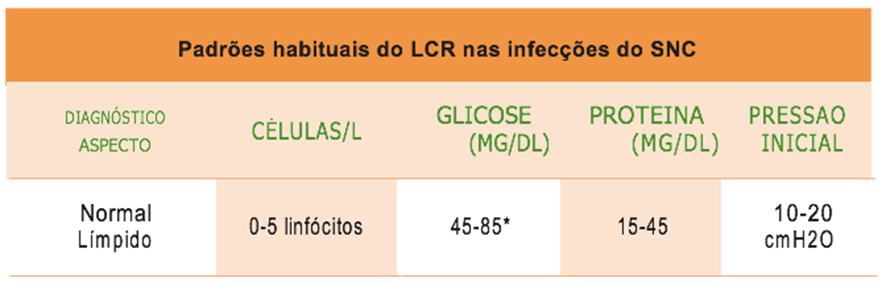
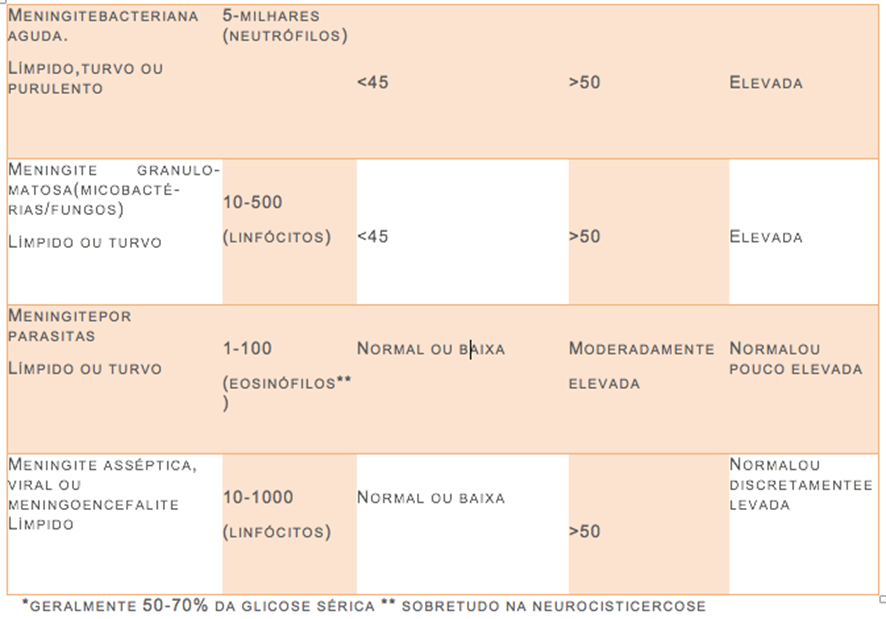
6- Em relação ao tempo de apresentação dos sintomas, como podem ser classificadas as meningites e quais são as síndromes presentes no momento do diagnóstico?
Em relação ao tempo, as meningites podem ser classificadas como: agudas- com duração menor que 1 semana; subagudas- com duração de 1 a 3 semanas ou crônicas- com duração maior que 4 semanas.
As três principais síndromes consideradas no momento do diagnóstico são:
• Sepse/ síndrome infecciosa: febre, apatia, prostração, toxemia
• Síndrome de hipertensão intracraniana: cefaleia, náuseas, vômitos, presença variável de papiledema
• Síndrome de irritação meníngea: sinais de kernig e brudzinski, rigidez de nuca
7 – Qual a apresentação clínica mais comum em pacientes com meningite aguda adquirida na comunidade?
A maioria dos pacientes adultos com meningite bacteriana aguda apresenta pelo menos dois dos quatro sintomas abaixo:
• Cefaleia;
• Febre;
• Rigidez de nuca;
• Alteração do estado mental (inquietação, agitação, confusão, delírio ou torpor).
A sensibilidade da tríade febre, cefaleia e rigidez de nuca é baixa, em torno de 44%. Outros sintomas frequentemente presentes são náuseas, vômitos, alteração do nível de consciência, rash cutâneo (sensibilidade de 63-80% e especificidades de 83-92% para meningococo) e convulsões (20% dos casos).Em crianças, os sintomas mais comuns são meningismo, opistótono, abaulamento da fontanela, incapacidade para se alimentar, choro meníngeo, irritabilidade, letargia e convulsões. Em neonatos, podem ocorrer alterações respiratórias, diarreia e icterícia.
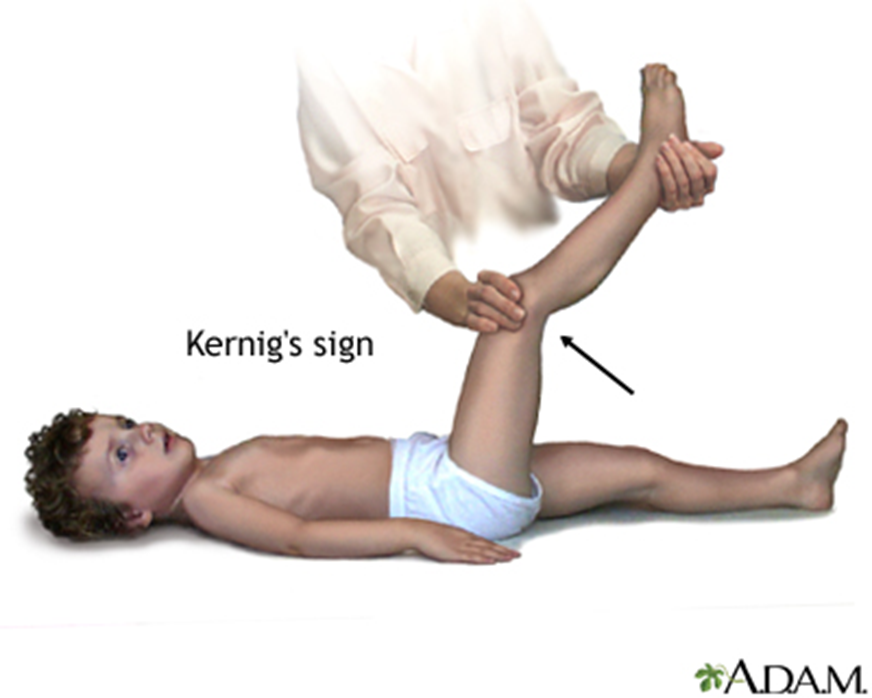
8- Como se pesquisam os sinais de kernig e brudzinsky?
Sinal de kernig:com o paciente em decúbito dorsal, flexiona-se a perna ao nível do quadril e do joelho e, em seguida, estende-se o joelho. A dor e o aumento da resistência à extensão do joelho constituem o sinal de kernig. Quando bilateral, sugere irritação meníngea.
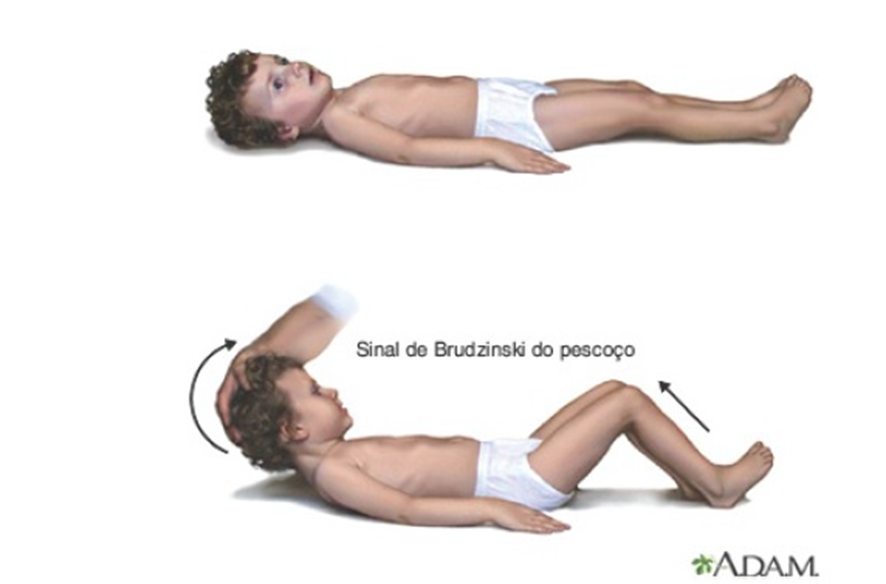
Sinal de brudzinski: com o paciente em decúbito dorsal, coloque as mãos por detrás da cabeça e flexione o pescoço para frente, até que, se possível, o queixo toque o tórax. Observe a reação dos quadris e dos joelhos durante a manobra. Normalmente, o pescoço é flexível,os quadris e os joelhos permanecem relaxados. A flexão dos quadris e dos joelhos constitui sinal positivo e indica inflamação meníngea.
9- Quais são os principais agentes etiológicos de meningites bacterianas no mundo e no Brasil e quais as considerações etiológicas que devem ser levadas em consideração quanto à idade e aos fatores de risco?
Mundialmente falando, infecções por s. Pneumoniae e n. Meningitidis correspondem a 80% dos casos de meningite bacteriana aguda em adultos. Porém, no brasil, o meningococo permanece como principal etiologia.
Levando em consideração a idade e os fatores predisponentes, a tabela abaixo esclarece de forma concisa a relação com os principais agentes etiológico:
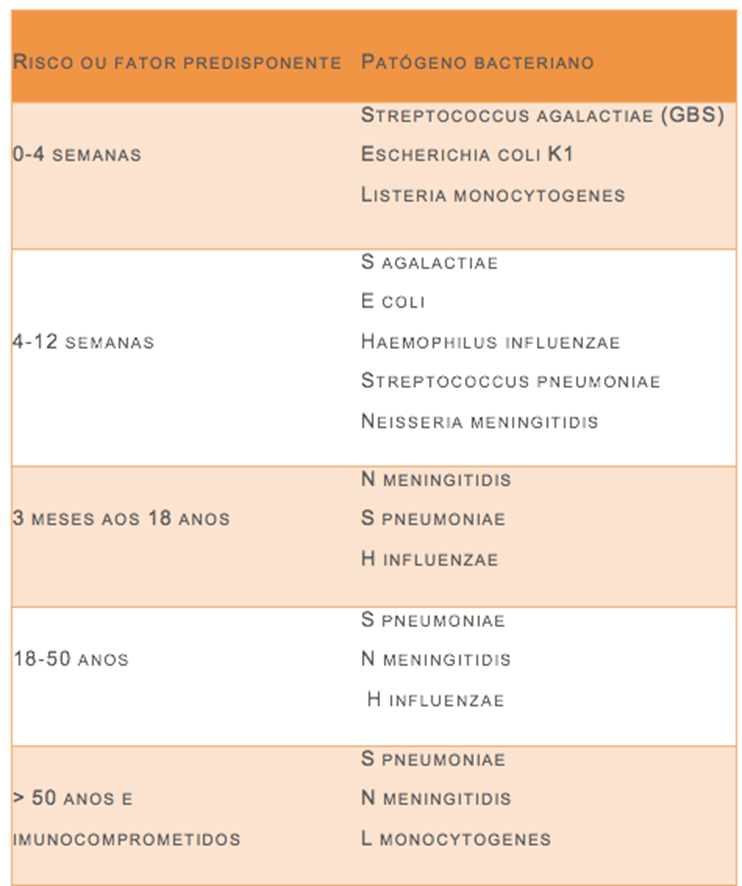
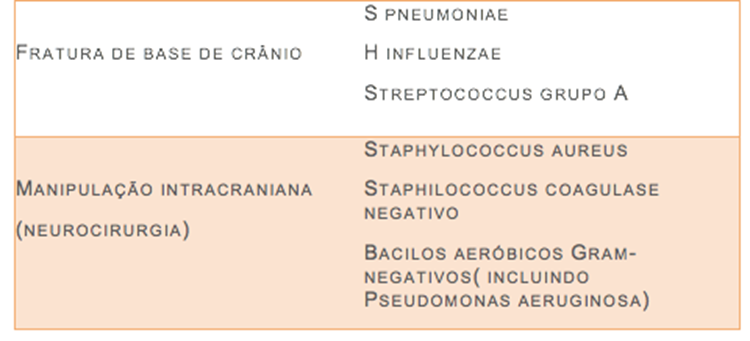
10- Quais são as indicações para a realização de exame de imagem antes da punção lombar?
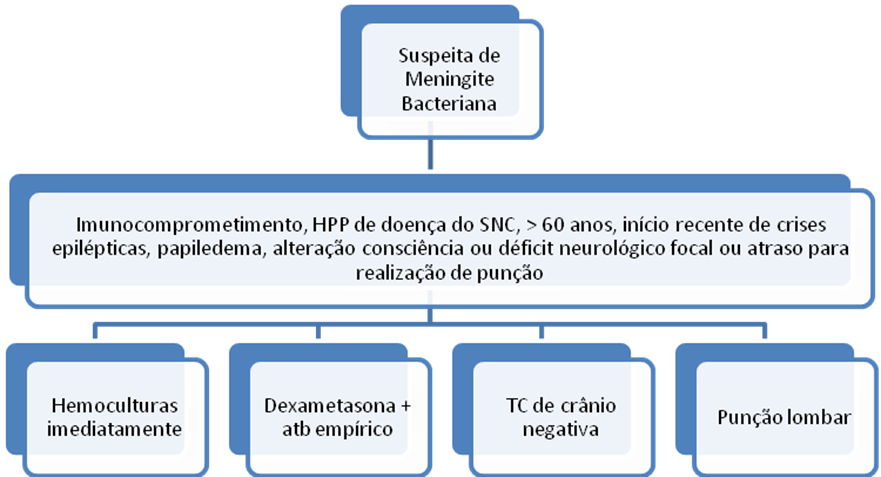
Devido ao risco de herniação cerebral em pacientes submetidos à punção lombar, alguns sinais e sintomas devem ser levados em conta antes da realização do exame. Uma tomografia de crânio deve preceder à punção lombar nos seguintes casos:
• Imunodeprimidos;
• Maiores de 60 anos de idade;
• Convulsões de início recente (que se apresentam há menos de uma semana, em pacientes sem história de epilepsia);
• História de doença neurológica;
• Qualquer anormalidade neurológica ao exame (sobretudo rebaixamento do nível de consciência ou achados de alterações focais, como paresias e plegias).
Deve-se ter em mente, entretanto, que a realização do exame de imagem não deve atrasar a antibioticoterapia. O paciente deve ser medicado com antibioticoterapia empírica enquanto é levado para a realização do exame.
11- Qual o tratamento empírico no caso de suspeita de meningite bacteriana aguda?
A terapia deve ser iniciada imediatamente após a coleta do líquor na suspeita de meningite aguda, pois o tratamento precoce visa eliminar o patógeno e reduzir as principais complicações agudas da meningite, a saber:
• Hipertensão intracraniana;
• Edema cerebral;
• Coma;
• Isquemia ou hemorragia;
• Trombose venosa;
• Paralisia de nervos cranianos;
• Envolvimento vestíbulococlear;
• Hipotensão ou choque;
• Hipoxemia;
• Síndrome de secreção inapropriada do hormônio antidiurético (siadh);
• Arritmias cardíacas e isquemia;
• Exacerbação de doenças crônicas.
No tratamento empírico, deve ser considerada a idade do paciente, os microor- ganismos mais comuns, a presença de imunodepressão e as condições pós-cirúrgicas ou pós-traumáticas, conforme descrito na tabela abaixo:
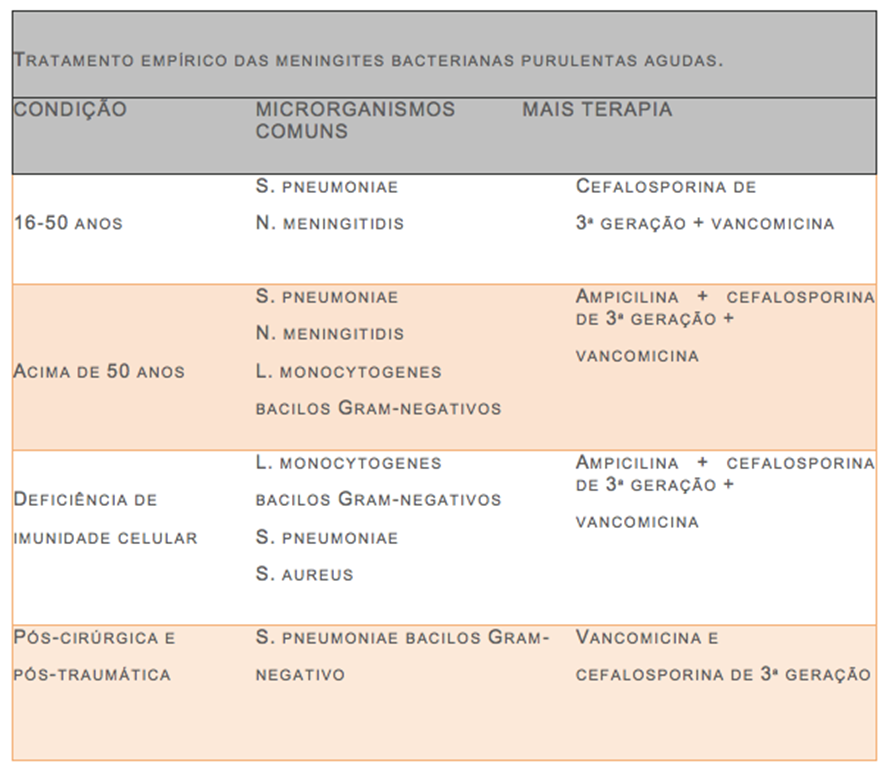

12- Muitas vezes, diante de infecções do sistema nervoso, questiona-se o uso concomitante de corticosteróides. Tal questionamento também se faz diante de quadros bacterianos ou o uso decorticóides é bem sedimentado diante dessa suspeita?
O corticosteróide deve ser iniciado imediatamente antes, ou concomitantemente, à primeira dose do antibiótico, nos casos de suspeita bacteriana. Habitualmente, prescreve-se a dexametasona, na dose de 0,15 mg/kg iv, a cada 6 horas, por 2 a 4 dias. A base fisiopatológica para uso do corticosteróide se faz, sobretudo, porque a maioria dos danos causados pela meningite aguda ocorre devido à inflamação do espaço subaracnóide pela liberação de produtos da parede celular na lise bacteriana.
Posteriormente, ocorre a liberação de fator de necrose tumoral; interleucinas 1, 6 e ; proteínas inflamatórias e metalo- proteinases. Esta cascata de citocinas culmina com o influxo de células inflamatórias e com a quebra da barreira hematoencefálica com vasculite local, perda da auto-regulação cerebral e edema.
13- Quem deve receber quimioprofilaxia no atendimento aos Pacientes com meningite?
A quimioprofilaxia já é sabidamente indicada para contactantes próximos dos casos índices de meningite meningocócica. São considerados contactantes próximos: moradores do mesmo domicílio, indivíduos que compartilham o mesmo dormitório (em alojamentos, quartéis, entre outros), comunicantes de creches e escolas e pessoas diretamente expostas às secreções do paciente (profissionais de saúde que tiveram contato durante procedimento de intubação ou cuidado, com secreção de via aérea do paciente, sem uso de equipamento de proteção individual).
A quimioprofilaxia também é indicada na suspeita de meningite causada por haemophilus influenzae, sendo estes casos, tipicamente relacionados aos domicílios onde residem crianças menores de 4 anos de idade, que não tenham sido vacinadas, assim como de profissionais que trabalhem com crianças menores que 2 anos de idade, que não sejam vacinadas. As drogas e respectivas doses para quimioprofilaxia estão descritas nas tabelas a seguir:
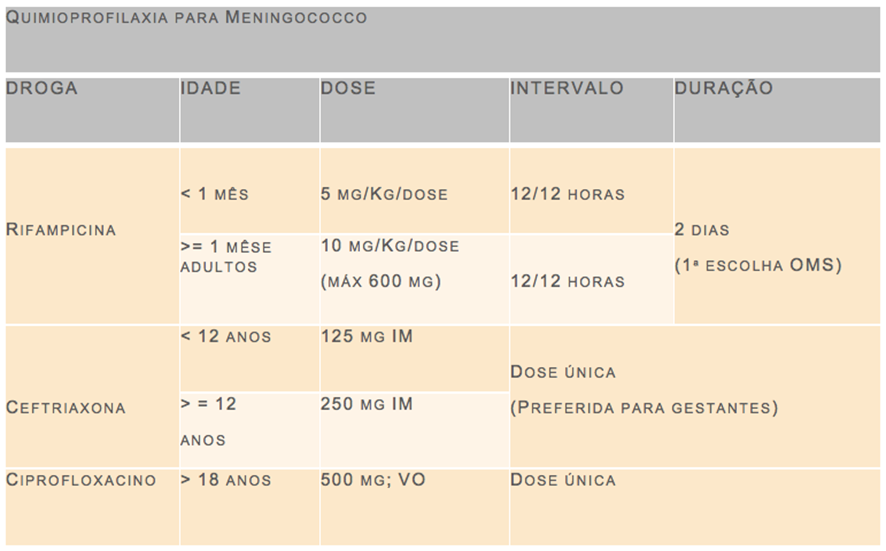
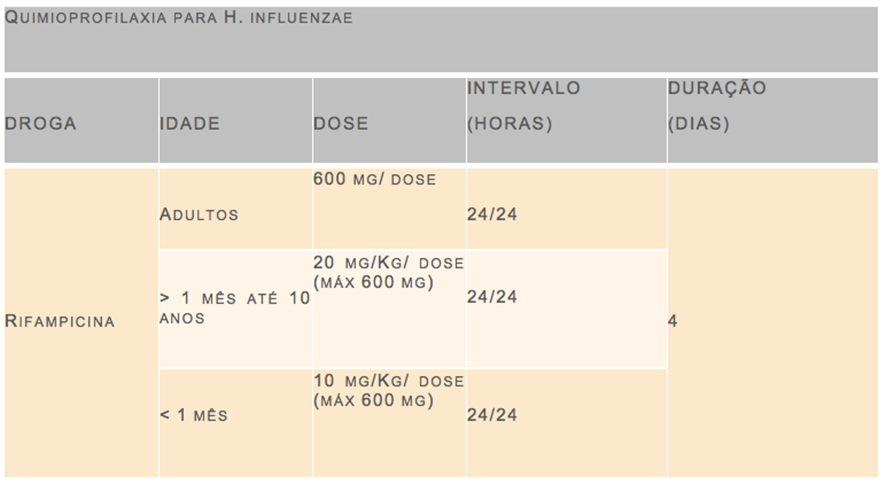
14- Quais são as vacinas disponíveis no Brasil para prevenção de meningites?
As vacinas disponíveis no calendário de vacinação das crianças do programa nacional de imunização são:
Vacina meningocócica conjugada sorogrupo c: protege contra a doença meningocócica causada pelo sorogrupo c, responsável por 70% dos casos deste sorogrupo.
Vacina pneumocócica 10-valente (conjugada): protege contra as doenças invasivas causadas pelo streptococcus pneumoniae, incluindo meningite.
Pentavalente: protege contra as doenças invasivas causadas pelo haemophilus influenzae sorotipo b, como meningite, e também contra a difteria, tétano, coqueluche e hepatite b.
Bcg: protege contra as formas graves da tuberculose.
Importante destacar que, no sistema privado, ainda encontram-se disponíveis vacinas para a prevenção de meningites relacionadas ao sorotipos: a, w, y e, mais recentemente, b, de meningococco.
15- Quando se deve isolar o paciente com meningite aguda?
O isolamento respiratório por 24 horas é recomendado para todo paciente com suspeita de infecção meningocócica, não sendo necessário para os pacientes com sinais de infecção por pneumococo (otite e pneumonia), ou por bactérias outras que não neisseria meningitidis, porém, muitas vezes, esta diferenciação inicial é complexa.
Para o isolamento, o ministério da saúde indica que o paciente esteja em quarto isolado, com manejo mediante uso de máscara respiratória cirúrgica no paciente e nos profissionais de saúde, evitando-se o deslocamento do paciente pelo hospital. Quando um quarto não estiver disponível e o paciente necessitar permanecer em enfermaria conjugada, indica-se uma distância mínima entre os leitos de 1 metro e o paciente deve estar em contato de preferência com outros pacientes infectados pelo mesmo microorganismo. Tal isolamento deve permanecer por, no mínimo, 24 horas após início da terapia antimicrobiana.

16- Quais são as peculiaridades em relação às meningites virais e quais seus tratamentos de escolha?
Um quadro isolado de infecção meníngea viral geralmente é autolimitado e o paciente se apresenta em bom estado geral no atendimento emergencial, com febre baixa, o que auxilia na diferenciação dos quadros bacterianos.
Tendo em vista a relativa benignidade do quadro viral, que fica restrito às meninges, a abordagem terapêutica é basicamente de suporte, com hidratação e observação quanto ao surgimento de sintomas e sinais neurológicos que possam fazer menção ao comprometimento encefálico.
Os principais agentes etiológicos virais são os da família picornaviridae (en- terovírus, coxsackievirus, echovirus, poliovirus e rhinovirus); herpesviridae (herpes simplex 1 e 2, varicella zoster, citomegalovírus, herpes simplex 6, epstein barr) e arbovírus (vírus da encefalite japonesa, vírus do leste do nilo, dengue, chikungunia, zika).Os enterovírus são responsáveis por mais de 50% dos casos denominados meningite asséptica, que consiste em paciente com quadro meníngeo, líquor com número maior que 10 células, porém com cultura negativa em paciente que não tenha sido submetido à terapia antimicrobiana empírica.
O agravamento se faz quando há comprometimento do parênquima encefálico, o que depende de forma direta da imunidade do hospedeiro e da virulência do patógeno a partir do espaço subaracnoide. O patógeno pode atingir o snc através de disseminação hematogênica ou via disseminação retrógrada axonal através do nervo periférico no qual se originou a infecção. Um exemplo clássico desta última via, é o que ocorre a partir da encefalite herpética, através da disseminação pelo plexo sacral, no caso de infecção pelo hsv-2 a partir do trato urogenital.
17- Quando ocorre o comprometimento do parênquima encefálico temos o que chamamos encefalite. Descreva quais são as principais manifestações clínicas de uma encefalite e qual o principal agente etiológico relacionado.
Os principais sintomas relacionados à encefalite são alterações comportamentais, o que pode, muitas vezes, mimetizar quadros psiquiátricos, ocasionando confusão e retardo no diagnóstico e consequentemente no tratamento; rebaixamento do nível de consciência; crises epilépticas; alteração cognitiva (perda de habilidades cotidianas, dificuldade de aprendizado); dor e outros sintomas sensitivos; déficit motor; além de distúrbios do sono. Outros achados comuns são febre, disautonomia e disfagia.
O principal agente etiológico relacionado ao quadro encefalítico é o herpes simplex, sobretudo o tipo 1. Sua natureza onipresente faz com que mais de 2/3 da população mundial seja infectada pelo herpes simplex. A encefalite herpética permanece como uma das encefalites mais devastadoras, ocasionando morte em até 70% dos casos.
18- Quais os principais exames diagnósticos tratando-se de um quadro suspeito de encefalite herpética?
O líquor permanece como importante aliado no diagnóstico, porém, em quadros virais, suas alterações podem ser sutis, como já mostrado em questões anteriores. Podemos lançar mão da pesquisa de pcr para herpes no líquor, que possui sensibilidade de 96% e especificidade de até 99%. Contudo, tal pesquisa pode demorar até 5 dias para se tornar positiva quando realizada muito precocemente no quadro e permanece positiva por apenas 15 dias. A sorologia com pesquisa de anticorpos igm e igg (títulos sanguíneos) tem pouca aplicabilidade nestes casos.
É importante salientar que não é preciso haver lesão herpética oral e/ou genitalativas para que haja suspeita diagnóstica. Diante de um paciente com quadro meningoencefálico, é prioritário o início de terapia empírica para herpes, tendo em vista que os principais fatores relacionados a um pior prognóstico são: o coma, a restrição à difusão na ressonância, pacientes idosos e demora maior que 24 horas para início de tratamento específico.
Outros exames importantes para os casos em questão são: a ressonância de crânio (rm) e o eletroencefalograma (eeg). A rm pode mostrar alteração de sinal e restrição à difusão em lobos temporais, tipicamente de forma assimétrica, podendo-se estender até as áreas límbicas. Tal acometimento parece ter relação com a possível disseminação retrógrada axonal do vírus a partir dos nervos olfa- tório e trigêmeo. Vale lembrar que a rm pode ser normal em até 5 % dos pacientes. Já o eeg pode demostrar complexos de espícula-onda em um fundo de lentificação difusa, sobretudo em derivações temporais. O status epiléptico é uma complicação grave, frequentemente fatal, relacionada à encefalite herpética.
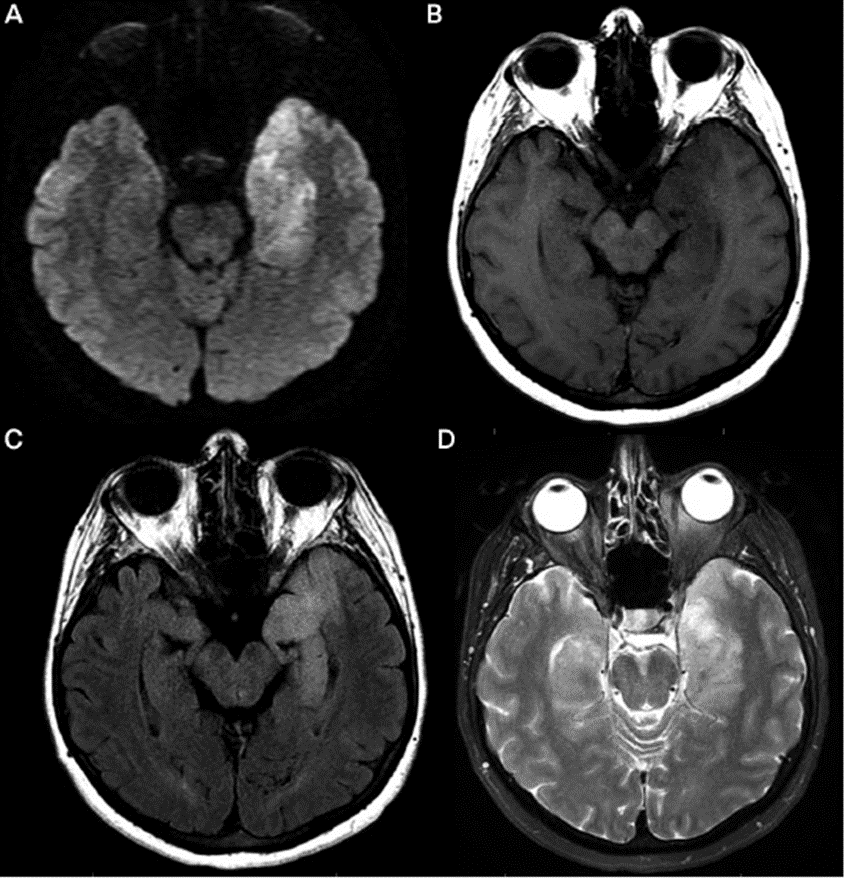
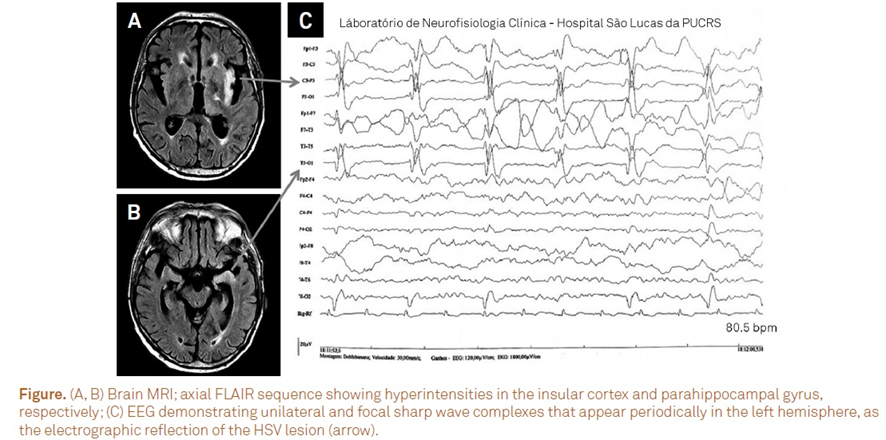
19- Qual o tratamento de escolha para a encefalite herpética? É necessário uso de corticoides como se recomenda nos quadros bacterianos?
O tratamento de escolha é feito com aciclovir, na dose de 10 mg/kg a cada 8 horas (total 30 mg/kg/dia), para adultos e 20 mg/kg a cada 8 horas, para crianças, por 14-21 dias. No caso das encefalites herpéticas, não há indicação formal na literatura crítica quanto à introdução de corticoterapia associada ao antiviral, permanecendo esta reservada apenas para casos em que se percebe importante edema encefálico.
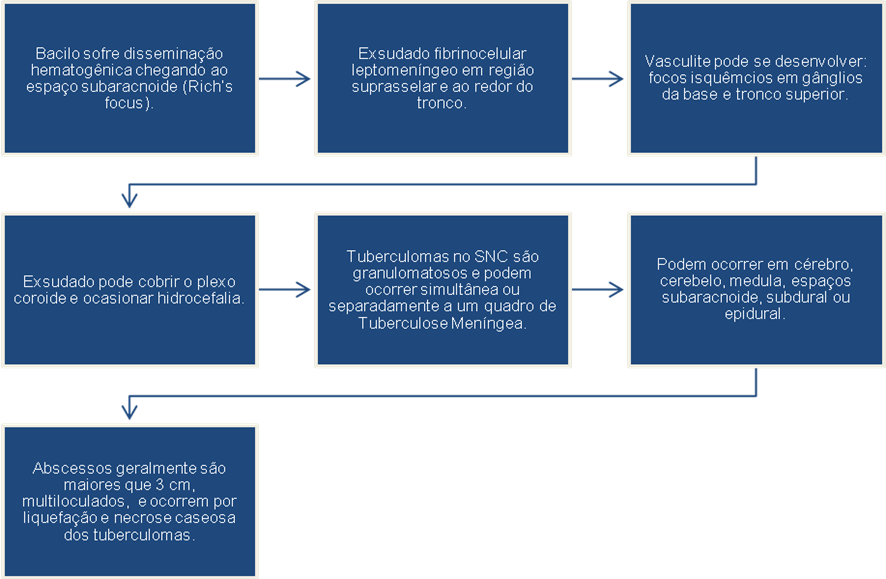
20- Qual a principal via de disseminação na meningite tuberculosa?
Na meningotuberculose a principal via de disseminação é a hematogênica, podendo ocorrer em 1-2% dos pacientes com tuberculose ativa. Corresponde a 8% de todos os casos de tuberculose extrapulmonar em pacientes imunocompetentes.
Através da disseminação hematogênica o principal local de comprometimento encefálico é a base do crânio, onde os espaços perivasculares, também conhecidos como espaços de virchow-robin, são abundantes. Os principais achados quando os pacientes são submetidos à exames de imagem são aracnoidite, vasculite e, por vezes, hidrocefalia
A emergência da infecção pelo hiv ocasionou um aumento de 5 vezes nas formas extrapulmonares de tuberculose. Outra forma de surgimento é através de reativação de foco latente, que é o responsável pela maioria dos casos de neurotuberculose em adultos.
21- Quais são as fases clínicas descritas na evolução do quadro de neurotuberculose e qual o escore criado para avaliar prognóstico do paciente a partir de sua admissão hospitalar?
A neurotuberculose possui três estágios clínicos bem caracterizados no que tange a sua evolução, sendo elas:
Fase prodrômica: tem duração de aproximadamente 2 a 3 semanas, nas quais o paciente apresenta-se com febre baixa, mialgia, cefaleia intermitente, desconforto cervical e pode apresentar alterações de personalidade.
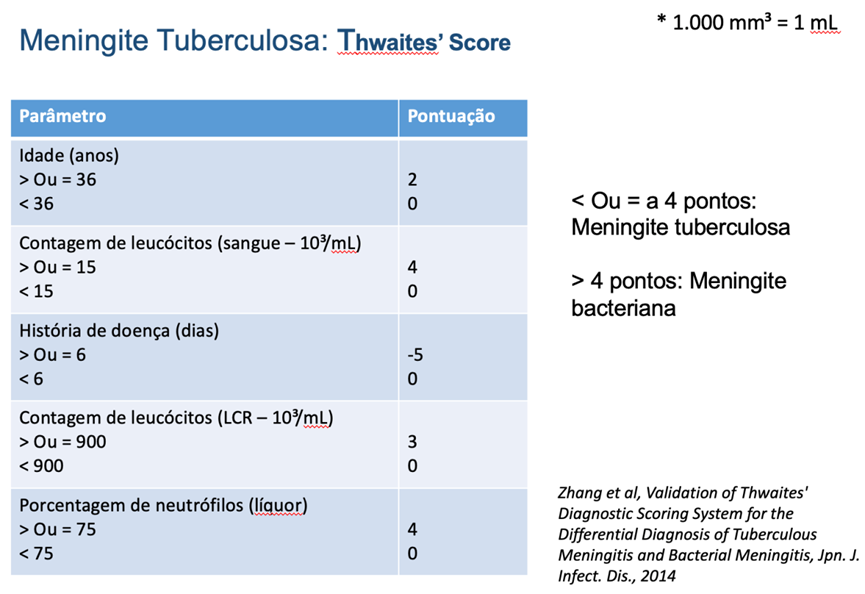
Fase meningítica: o paciente geralmente é levado ao atendimento médico, por apresentar sintomas tipicamente meningoencefálicos (irritação meníngea, vômitos, confusão mental, déficits focais), podendo ser confundido o diagnóstico etiológico com uma meningite bacteriana aguda. O escore de twait’s avalia o perfil do líquor (contagem de células e porcentagem de neutrófilos), a idade do paciente, a leucocitose sérica e o tempo de evolução dos sintomas. O escore é de fácil aplicabilidade e pode ajudar de forma considerável na diferenciação.
Fase paralítica: esta é a fase mais grave, constituindo-se de coma, con- vulsões e múltiplos déficits neurológicos, podendo ocasionar morte entre 5 a 8 semanas, se o paciente não for devidamente tratado.
No que se refere à admissão hospitalar, o medical research council criou o mrc score, que possui 3 estágios, sendo os estágios 2 e 3 de apresentação com pior prognóstico, podendo conferir óbito em até 50% dos casos.
• Estágio 1: escala de coma de glasgow (ecg) 15, sem déficits focais ao exame inicial.
• Estágio 2: escala de coma de glasgow (ecg) 15, com achados focais ou ecg entre 10 e 14, sem déficits focais.
• Estágio 3: escala de coma de glasgow (ecg)<10 no momento do diagnóstico.
22- Qual o tratamento de escolha para a meningite tuberculosa? Há indicação de associação com corticoterapia? Se sim, qual o seu tempo de duração?
No brasil, seguindo as recomendações do ministério da saúde, o tratamento proposto é realizado através da prescrição de comprimidos, dose fixa combinada (dfc) contendo 150 mg de rifampicina, 75 mg de isoniazida, 400 mg de pirazinamida e 275 mg de etambutol, por 2 meses, na fase intensiva. A segunda fase, chamada de manutenção, contempla apenas rifampicina e isonizida nas mesmas posologias e tem duração de 7 a 9 meses.
Na meningite tuberculosa é indicada a associação de um corticosteroide oral (prednisona, na dose 1-2 mg/kg/dia por 4 semanas) ou um corticosteroide i.V. (Dexametasona, na dose de 0,3-0,4 mg/kg/dia, por 4-8 semanas), ocasionando alteração na mortalidade, porém sem interferir nas morbidades.
23- Quais os exames diagnósticos recomendados nos casos de neurotuberculose?
A realização de cultura ainda é o padrão ouro, porém demora cerca de duas a oito semanas para positividade, que é claramente dependente do volume de líquor coletado, do número de punções, além do local onde é feita a punção.Na prática neurológica uma das poucas indicações formais de punção é a suboccipital, por possibilitar uma maior proximidade com o processo inflamatório na base do crânio.
Outros exames diagnósticos recomendados:
Adenosina deaminase (ada): liberada pelos linfócitos t durante a resposta imune celular contra os bacilos. Tem sensibilidade de 79% e especificidade de 91%. Uma desvantagem é que pode apresentar- se aumentada também nos casos de meningite bacteriana e pode não se elevar em pacientes imunossupressos.
Amplificação do dna micobacteriano por pcr em tempo real: sensibilidade de 56% e especificidade de 99%. Uma das vantagens é sua positividade mais rápida em relação à cultura.
Neuroimagem: pode mostrar realce meníngeo, hidrocefalia e infartos, mais comumente nos gânglios da base e no mesencéfalo.
24- Além da meningite tuberculosa, quais são as outras etiologias comuns de menigites de evolução subaguda ou crônica?
Merecem destaque, quando nos referimos a processos inflamatórios meníngeos crônicos, a neurocriptococose e os processos parasitários.
A meningite criptocócicca é a causa mais comum de meningite crônica, enquanto a neurocisticercose é a infecção parasitária mais comum em humanos.
25- Descreva o agente etiológico e as principais características de apresentação clínica de neurocriptococose.
O cryptococcus neoformans possui três variantes clínicas, merecendo desta- que a variante cryptococcus gattii, relacionada aos casos de infecção em imunocompetentes e cujo nicho é a árvore de eucalipto. Outra variante de destaque é a cryptococcus neoformans, a qual acomete imunocompetentes e imunocomprometidos, crescendo abundamentemente em meio rico em nitrogênio, como por exemplo fezes de pássaros.
A contaminação ocorre através da inalação das leveduras ou a partir de um foco de infecção cutânea, ocorrendo disseminação hematogênica até o snc, com tropismo por tratos dopaminérgicos e relativo comprometimento nos gânglios da base.
As principais manifestações clínicas são:
• Cefaleia e febre – 75%;
• Náusea e vômitos – 50%;
• Alteração do nível de consciência – 50; %
• Sintomas visuais, crises convulsivas.
26- Como são realizados o diagnóstico e o tratamento da neurocriptococcose?
A avaliação liquórica demostra achados tipicamente relacionados à infecção fúngica, geralmente idênticos à infecção tuberculosa do snc, com pleocitose linfocítica, aumento proteico, consumo de glicose e aumento na pressão de abertura.
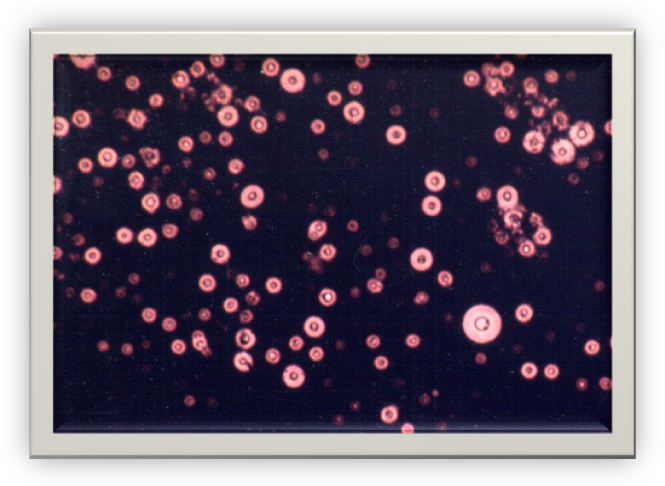
A avaliação pela tinta da china pode permitir a visualização direta de leveduras em brotamento, circundadas por espessa cápsula lipídica, com 86% de sensibilidade em pacientes hiv positivo e 50% em pacientes imunocompetentes.
Coloração com tinta da china: leveduras em brotamento circundadas por espessa cápsula lipídica
A detecção do antígeno capsular do crypstococcus por aglutinação pelo látex (crag) é o método de avaliação mais difundido para diagnóstico na atualidade, com sensibilidade de 95% e especificidade de 98%. A confirmação da presença do fungo através de cultura tecidual ou de líquidos corporais permanece como método comprobatório da doença, sendo positiva em 89% dos pacientes imunocompetentes e em até 100% dos pacientes imunodeprimidos.
O tratamento é composto por três fases: indução, consolidação e manutenção.
Indução:
• Anfotericina b: 0,7 a 1mg/kg/dia iv;
• Fluocitosina: 100mg/kg/dia vo dividida em 4 doses;
• Mínimo de 2 semanas;
• Se anfotericina isolada: 6-10 semanas;
• Outras formas de anfotericina b podem usadas;
• Não associar fluconazol.
Consolidação:
• Fluconazol 400 mg/dia por 6-10 semanas (hiv+)
Deve ser iniciada quando paciente apresentar: melhora do status mental, febre, cefaleia, sinais meníngeos e/ou negativação da cultura do lcr na 2ª semana
Manutenção:
• Pacientes hiv +;
• 12-24 Meses com fluconazol 200-400 mg/dia;
• Pode ser suspensa de cd4+ > 200 por 6 meses e paciente aderente à terapia tarv;
• Reiniciar se cd4+ < 100 7.
O manejo da hipertensão intracraniana é de extrema importância na neurocriptococose, podendo melhorar a sobrevida em até 70%.
27- Descreva as principais manifestações clínicas da neurocisticercose.
A neurocisticercose pode manifestar-se de diversas formas, dependendo do local e da forma de infecção, sendo reconhecida como a principal causa de epilepsia de início tardio nos países em desenvolvimento, como o brasil. Também pode ocasionar hipertensão intracraniana, cefaleia, radiculopatias espinhais, doença cerebrovascular e manifestações decorrentes de alterações compatíveis com processo expansivo no snc.
É a infecção parasitária mais comum em humanos, sendo a taenia solium, um helminto, como seu agente etiológico. O homem é o hospedeiro definitivo e o porco o hospedeiro intermediário. O comprometimento neurológico ocorre após a ingestão de proglótides ou ovos da taenia, não da carne suína.
28- Relate os alicerces diagnósticos diante da suspeita de neurocisticercose:
A avaliação liquórica mostra eosinofilorraquia, mas também podem ser feitas as análises por imunofluorescência, hemaglutinação, elisa, enzyme-linked immu- notransfer blot (eitb) ou pcr.
A neuroimagem é de grande valia, podendo demonstrar, transitoriamente, lesão cística/ racemosa, degeneração e calcificação. Essa transição apresenta-se no tempo aproximado de 25 meses. Através da rm é possível uma melhor avaliação do escólex (parasita viável), edemas, lesões parenquimatosas pequenas, lesões na fossa posterior e das formas subaracnóidea e intraventricular, em comparação com a tomografia (tc), o que interfere na escolha da terapia.
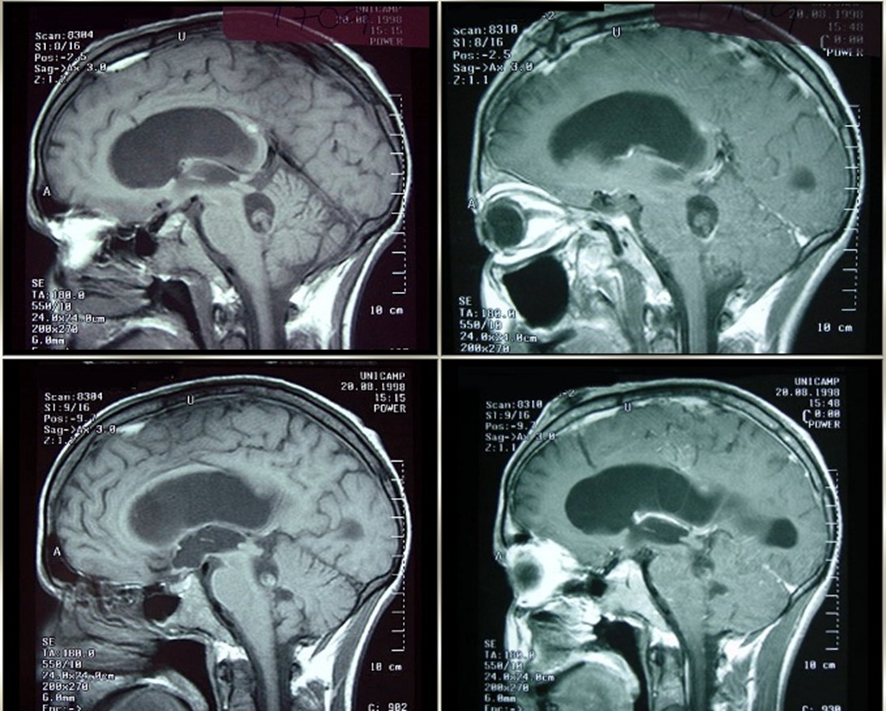
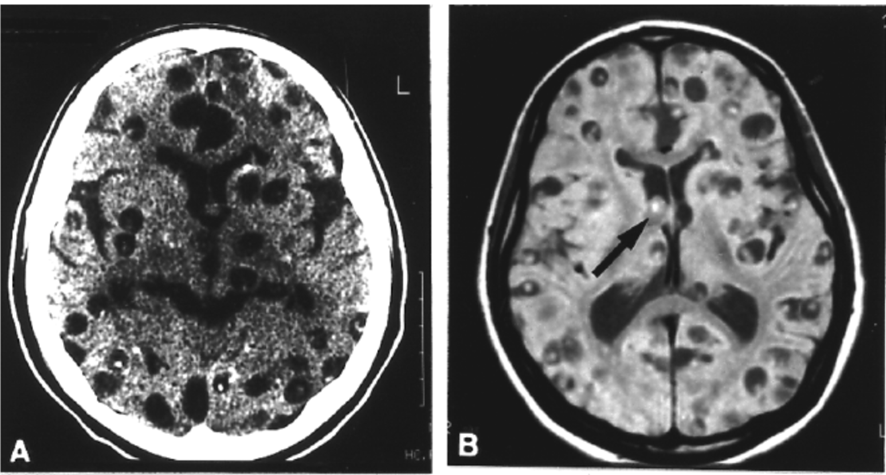
Fonte: available from: http://anatpat.Unicamp.Br/radcisti8.Html
A: tc sem contraste mostrando múltiplas lesões císticas, disseminadas.
B: irm mostrando múltiplas lesões em fases de degeneração, algumas ainda com escolex viável em seu interior.
Fonte: takayanagui om & leite jp. Rev soc bras med trop. 2001; 34(3): 283-90.
29- Como é feita a escolha terapêutica na neurocisticercose a partir da forma de apresentação?
A terapêutica com albendazol ou praziquantel está indicada nos indivíduos sintomáticos, apresentando cistos (cysticercus cellulosae) viáveis, múltiplos, em topografia encefálica intraparenquimatosa e com positividade das provas imunológicas para cisticercose no lcr.
O objetivo da terapêutica parasiticida é a tentativa de reduzir a duração dos fenômenos neuroimunológicos envolvidos na neurocisticercose. Atualmente, o albendazol (15mg/ mg/dia por 10-14 dias) é considerado o medicamento de escolha na terapêutica etiológica da doença. Com o propósito de atenuar a reação inflamatória, frequentemente observada durante o tratamento parasiticida, recomenda-se a associação de dexametasona, na dose de 6 mg/dia, durante o tempo de uso do albendazol. Além disso, a dexametasona aumenta os níveis plasmáticos de albendazol sulfodióxido (seu metabólito ativo), facilitando sua ação.
Outra alternativa é o uso de praziquantel ( 50mg/kg/dia por 10-14 dias). Em pacientes com mais de dois cistos viáveis parece haver benefício na terapia combinada entre albendazol e praziquantel.
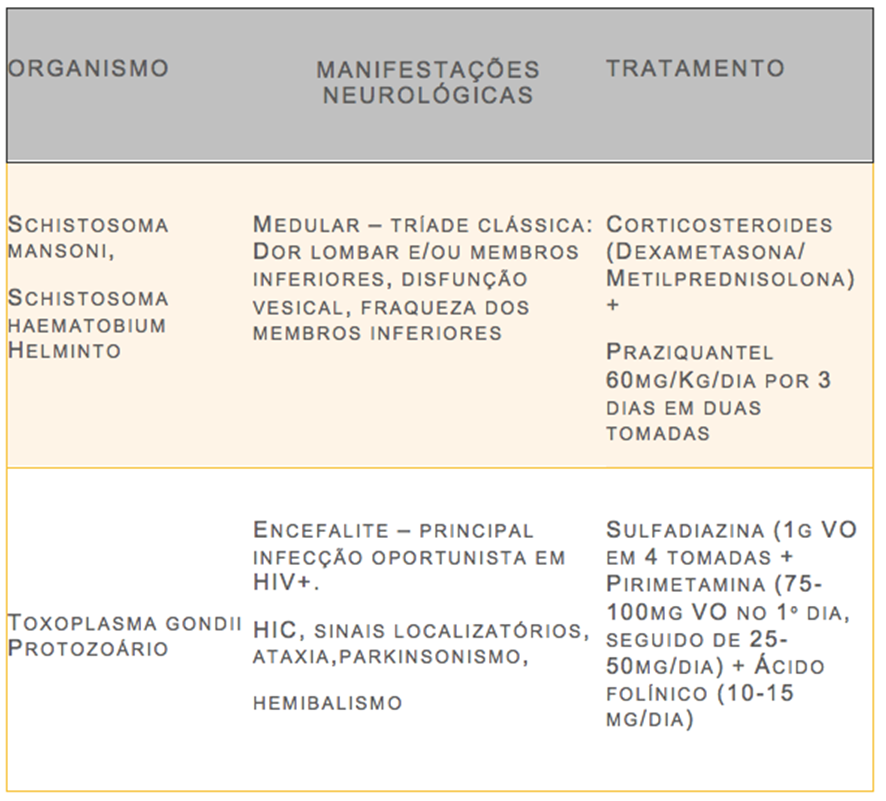
30- Descreva brevemente sobre algumas características marcantes da neuroesquistossomose e neurotoxoplasmose.
A neuroesquistossomose e a neurotoxoplasmose são também neuroparasitoses que mercem destaque, podendo, brevemente, serem relacionadas às questões apresentadas na tabela a seguir:
Assista agora aula resumo sobre meningites virais e bacterianas, encefalite herpética e outras doenças infecciosas e parasitárias
Bibliografia
Baldwin kj et al. Herpesvirus infections of the nervous system continuum (minneapminn). 2018;24(5):1349–69.
Bartt r. Acute bacterial and viral meningitis. Continuum (minneapminn). 2012;18(6):1255–70.
Ben l. C. Wright bl, lai jtf, sinclair aj. Cerebrospinal fluid and lumbar puncture: a practical review. J neurol. 2012; 259:1530–45.
Carvalho oam. Mansonic neuroschistosomiasis. Arq neuropsiquiatr. 2013; 71(9B): 714-6
Consenso brasileiro em criptococcose. Revista da sociedade brasileira de medicina tropical. 2008; 41(5):524-544.
Costerus et al. Technological advances and changing indications for lumbar puncture in neurological disorders. The lancet neurology. 2018; 17: 268-78.
Cho at. Helminthic infections of the central nervous system continuum (minneapminn). 2018;24(5):1489–1511
Davis le. Acute bacterial meningitiscontinuum (minneapminn). 2018;24(5):1264–83
Giovane ra, lavender pd. Central nervous system infections. Prim care. 2018;45(3):505-518
Guia de vigilância em saúde, ministério da saúde, 2014.
Leonard jm. Central nervous system tuberculosismicrobiol spectrum. 2017; 5(2): 1-10.
Levin sn et al. Infections of the nervous system. The american journal of medicine. 2018; 131:25–32.
Lyons jl. Viral meningitis and encephalitis continuum (minneapminn). 2018;24(5):1284–97
Martins wa, palmini a. Periodic lateralized epileptiform discharges (pleds) in herpetic encephalitis. Images in neurology. 2015;73(12):1-2.
Rabahi mf et al. Tratamento da tuberculose. J bras pneumol. 2017;43(5):472-486.
Thakur et al. Tropical neuroinfectious diseasescontinuum (minneapminn). 2015;21(6):1639–61.
Takayanagui om & leite jp. Neurocisticercose. Rev soc bras med trop. 2001; 34(3): 283-90.
Tyler kl. Acute viral encephalitis. N engl j med. 2018; 379(6):557-66
White jr et al. Diagnosis and treatment of neurocysticercosis: 2017 clinical practice guidelines by the infectious diseases society of america (idsa) and the american society of tropical medicine and hygiene (astmh). Am j trop med hyg. 2018; 98(4): 945-66.
Wright bl et al. Cerebrospinal fluid and lumbar puncture: a practical review. J neurol. 2012; 259(8):1530-45.
Zunt jr. Tuberculosis of the central nervous systemcontinuum (min- neap minn). 2018;24(5):1422-38.
Veja outros conteúdos como este no Portal Medicina Atual
Leia também: Câncer de Pele: saiba tudo sobre o tema!